ДИАБЕТИЧЕСКАЯ НЕФРОПАТИЯ
Наиболее опасным поражением почек при сахарном диабете, во многом определяющим прогноз заболевания в целом, является диабетическая нефропатия (ДН) или диабетический гломерулосклероз.
Диабетическая нефропатия в настоящее время является ведущей причиной высокой инвалидизации и смертности больных сахарным диабетом. Опасность этого осложнения состоит в том, что развиваясь достаточно медленно и постепенно, диабетическое поражение почек долгое время остается незамеченным, поскольку клинически не вызывает у больного ощущения дискомфорта. И только уже на выраженной (нередко терминальной) стадии патологии почек у больного появляются жалобы, связанные с интоксикацией организма азотистыми шлаками, однако на этой стадии радикально помочь  больному не всегда представляется возможным. больному не всегда представляется возможным.
РАСПРОСТРАНЕННОСТЬ
Диабетическая нефропатия с одинаковой частотой осложняет течение как ИЗДС (инсулинозависимого сахарного диабета), так и ИНЗСД (инсулиннезависимого сахарного диабета), развиваясь у 40-45% больных.
Микроальбуминурия определяется у 6-60 % пациентов с сахарным диабетом 1 типа спустя 5-15 лет после его манифестации. Диабетическая нефропатия определяется у 35 % с сахарным диабетом 1 типа, чаще у мужчин и у лиц, у которых сахарный диабет 1 типа развился в возрасте моложе 15 лет.
При сахарном диабете 2 типа диабетическая нефропатия развивается у 25 % представителей европейской расы и у 50 % азиатской расы.
ЭТИОЛОГИЯ
Основными факторами риска диабетической нефропатии являются длительность сахарного диабета, хроническая гипергликемия, артериальная гипертензия, дислипидемия, заболевания почек у родителей.
При диабетической нефропатии в первую очередь поражается клубочковый аппарат почки.
ПАТОГЕНЕЗ
В настоящее время выдвинуто три теории, объясняющие возникновение диабетического поражения почек:
а) Метаболическая теория.
Согласно этой теории первопричиной всех изменений в почках при диабете являются:
1) длительно существующая гипергликемия и связанные с ней биохимические нарушения:
• неферментное гликозилирование белков,
• полиоловый путь обмена глюкозы,
• прямая глюкозотоксичность,
• нарушенный синтез глюкозамнгликанов - в частности, "гепарансульфата" - в базальных мембранах капилляров клу6очков).
2) гиперлипидемия и связанные с ней отложения липидов в почечной ткани.
б) Гемодинамическая теория.
В соответствии с гемодинамической теорией формирование склеротических изменений в почках происходит вследствие:
• нарушения внутрипочечной гемодинамики, т. е. развитие внутриклубочковой гипертензии /высокого гидростатического давления внутри капилляров клубочков/ и
• гиперфильтрации (высокой скорости клубочковой фильтрации).
в) Генетическая теория.
В соответствии с этой теорией развитие ДН с различными наследственными и генетическими факторами:
• с наличием наследственной предрасположенности к артериальной гипертензии;
• наличием генетического дефекта трансмембранного транспорта катионов;
• с полиморфизмом генов, регулирующих синтез ангиотензин - превращающего фермента и др.).
Все три механизма развития ДН тесно взаимосвязаны друг с другом.
СТАДИИ РАЗВИТИЯ ДИАБЕТИЧЕСКОЙ НЕФРОПАТИИ
В течение многих десятилетий было принято различать пренефротическую, нефротическую и нефросклеротическую стадии ДН в зависимости от выраженности протеинурии и сохранности азото-выделительной функции почек.
Однако по мере совершенствования методов исследования функционального состояния почек и расширения возможностей анализа морфологических изменений почечной ткани, изменились и представления о стадиях развития ДН. Наиболее детальная классификация ДН была разработана датским исследователем C.E. Mogensen в 1983 г.
Классификация ДН по C.E. Mogensen
1. Гиперфункция почек. Развивается в дебюте сахарного диабета. Клинико – лабораторная характеристика:
• увеличение СКФ (> 140 мл/мин);
• увеличение ПК;
• гипертрофия почек;
• нормоальбуминурия (< 30 мг/сут).
2. Стадия начальных структурных изменений ткани почек. Сроки развития - 2-5 лет от начала диабета. Жарактеризуется:
• утолщением базальных мембран
• утолщением капилляров клубочков;
• расширением мезангиума;
• сохранением высокой СКФ;
• нормоальбуминурией.
3. Начинающаяся нефропатия. Развивается четез 5-15 лет от начала диабета. Клинико-лабораторные проявления:
• микроальбуминурия (от 30 до 300 мг/сут);
• СКФ высокая или нормальная;
• нестойкое повышение АД;
4. Выраженная нефропатия. 10-25 лет от начала диабета. Характеризуется:
• протеинурией (более 500 мг/сут);
• СКФ нормальная или умеренно сниженная;
• артериальной гипертензией.
5. Стадия уремии. Как правило, развивается через 18- 20 лет от начала диабета или 5-7 лет от появления протеинурии. Клинически проявляется:
• снижением СКФ < 10 мл/мин;
• артериальной гипертензии;
• симптомами интоксикации.
(Примечания: СКФ - скорость клубочковой фильтрации, ПК - почечный кровоток).
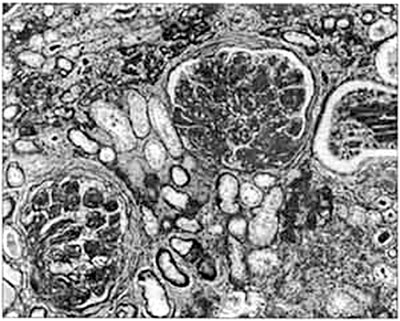 Обратите внимание, протеинурия, первый клинический признак патологического процесса в почках, появляется лишь на IV стадии ДН! Первые же три фазы протекают бессимптомно и клинически не выявляются (так называемая доклиническая стадия ДН). Наиболее надежным диагностическим маркером этой стадии является микроальбуминурия (МАУ), то есть экскреция альбумина с мочой, превышающая нормальные значения, но не достигающая степени протеинурии. Диапазон МАУ составляет от 30 до 300 мг/сут или от 20 до 200 мкг/мин. Выявление МАУ у больного СД 1 типа с вероятностью 80% свидетельствует о том, что в ближайшие 5-7 лет у него разовьется протеинурия (то есть клиническая стадия ДН). Обратите внимание, протеинурия, первый клинический признак патологического процесса в почках, появляется лишь на IV стадии ДН! Первые же три фазы протекают бессимптомно и клинически не выявляются (так называемая доклиническая стадия ДН). Наиболее надежным диагностическим маркером этой стадии является микроальбуминурия (МАУ), то есть экскреция альбумина с мочой, превышающая нормальные значения, но не достигающая степени протеинурии. Диапазон МАУ составляет от 30 до 300 мг/сут или от 20 до 200 мкг/мин. Выявление МАУ у больного СД 1 типа с вероятностью 80% свидетельствует о том, что в ближайшие 5-7 лет у него разовьется протеинурия (то есть клиническая стадия ДН).
Опасность диабетического поражения почек заключается в том, что только первые три (бессимптомные) стадии ДН могут быть обратимыми при тщательной и рано начатой коррекции гипергликемии. Появление же протеинурии свидетельствует о склерозировании уже около 50-75% клубочков и необратимом характере процесса. С момента появления протеинурии СКФ начинает снижаться на 1 мл/мин в месяц (или около 10 мл/мин в год), что уже через 7-10 лет приводит к развитию терминальной почечной недостаточности. На этой стадии даже самая тщательная коррекция нарушений углеводного обмена уже не способна остановить или даже существенно затормозить быстрое прогрессирование ДН. Поэтому для предупреждения развития и быстрого прогрессирования диабетического поражения почек необходимо АКТИВНО выявлять ранние стадии диабетической нефропатии.
ПРОГРАММА ПРОФИЛАКТИКИ РАЗВИТИЯ И ПРОГРЕССИРОВАНИЯ ПОРАЖЕНИЯ ПОЧЕК
• Скрининг микроальбуминурии
• Первичная профилактика диабетической нефропатии, направленная на предупреждение развития патологии у лиц с нормоальбуминурией (особенно в группах высокого риска развития диабетической нефропатии)
• Вторичная профилактика диабетической нефропатии – лечение больных с развившимся поражением почек с целью замедлить снижение фильтрационной функции и отсрочить развитие терминальной почечной недостаточности
• Индивидуальное обучение больных основам самоконтроля, дието– и инсулинотерапии, контроля АД
• Консультация и наблюдение нефролога
Безусловно, способы лечения диабетической нефропатии подбираются для каждого пациента индивидуально с учетом степени поражения почечной ткани, пола, возраста, сопутствующих заболеваний и т.д.
Но существует ряд общих принципов, позволяющих нормализовать функции почек при обнаружении нефропатии на ранних, обратимых стадиях:
1. Выравнивание уровня сахара в крови.
2. Нормализация артериального давления (при его повышении процесс развития диабетической нефропатии протекает значительно быстрее).
3. Профилактика атеросклероза и улучшение микроциркуляции крови: отказ от курения, сокращение продуктов, содержащих холестерин, а также животного белка в рационе, увеличение доли растительного белка, клетчатки и т.п.
Данные принципы актуальны только в качестве профилактики или устранения диабетической нефропатии на самой ранней стадии. Если же у больного уже развилась почечная недостаточность, применяются более серьезные препараты и процедуры, назначаемые врачом после ряда дополнительных исследований. Обязательны в этом случае диета с максимально точно просчитанным количественно-качественным составом (соотношение и качество белков – жиров – углеводов – микроэлементов – витаминов), а также прием энтеросорбентов и составов, содержащих незаменимые аминокислоты.
При своевременной диагностике и правильном лечении диабетической нефропатии удается, как минимум, на достаточно длительное время отсрочить назначение гемодиализа, а в лучшем случае - вообще не допустить необратимых процессов в почечных тканях. Широкое внедрение в клиническую практику методов ранней диагностики и комплексной нефропротекции позволяет предупредить развитие нефропатии у 40-50% больных, а на выраженных стадиях заболевания – замедлить темпы прогрессирования патологии и продлить додиализный период жизни пациентов на 12-15 лет.
| 











